垂体位于大脑底部的中央位置,约重0.6克,约豌豆大小,但其拥有强大的内分泌功能,可分泌生长激素等在内的多种激素,人体的各种生命活动大多离不开它。
外界刺激、遗传等各种各样的因素,垂体上长出肿瘤,我们称之为垂体瘤,可以分为无功能性垂体瘤和功能性垂体瘤。
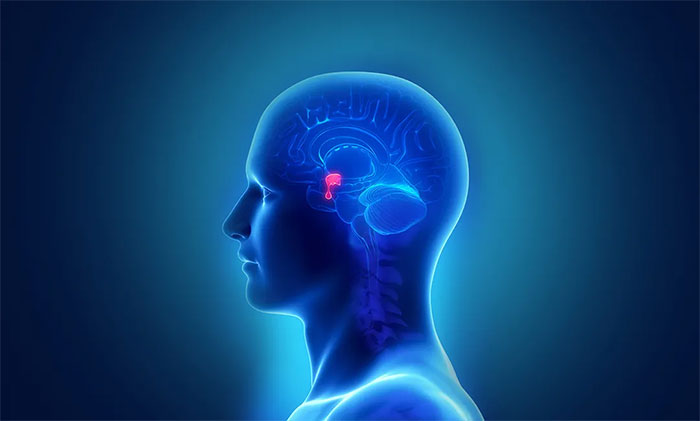
▲ 垂体在颅内的大致位置
垂体瘤一旦出现,人体的腺体、器官功能也就跟着乱套。下面,上海蓝十字脑科医院神经外科李士其教授为大家科普一下不同类型的垂体瘤临床症状:
一、无功能性垂体瘤
这类垂体瘤不分泌激素,一般情况下无明显症状。随着肿瘤体积增大,可压迫视神经,引起视力下降,视野缺损。老年患者易被误诊为老花眼、白内障等眼病。
若肿瘤向两侧生长,可压迫海绵窦,引起眼球运动障碍,眼睑下垂等症状。除此之外,还可能有头痛、记忆力下降、反应迟钝等症状。
二、功能性垂体瘤
这类垂体瘤能分泌激素,根据分泌的激素不同有不同的临床症状:
1、泌乳素分泌型垂体瘤
多数为女性患者,主要表现为闭经、泌乳、不孕。男性患者主要表现为性功能低下,如性欲下降、阳痿或不育。
2、生长激素分泌型垂体瘤
儿童期患者,可因过量的生长激素导致身材异常高大,即为巨人症。成人患者表现为前额隆起、鼻翼宽平、下颌突出、口唇及舌头肥厚、牙缝增宽、手足增大、鞋码增大等症象。
3、促肾上腺皮质激素分泌型垂体瘤
多见于青年女性,主要表现为向心性肥胖(头面颈部肥胖而四肢相对较为瘦小)、满月脸(脸部潮红变圆)、痤疮、水牛背(颈背部有肥厚脂肪堆积)、紫纹(身上紫红色的皮纹)等。
4、促甲状腺激素分泌型垂体瘤
促甲状腺激素(TSH)分泌型垂体瘤(以下简称TSH腺瘤)比较罕见, 90%的患者表现为甲状腺功能亢进症状,如怕热、多汗、心悸、多食、消瘦、易激惹、手抖等。
李士其教授:TSH腺瘤易被误诊原发性甲亢
上海蓝十字脑科医院神经外科李士其教授指出,人体中存在多种调节甲状腺的机制,甲状腺激素是处于一种相对平衡的状态,其中最重要的是下丘脑—垂体—甲状腺轴。
下丘脑分泌促甲状腺激素释放激素(TRH)作用于垂体,垂体分泌促甲状腺激素(TSH)作用于甲状腺,甲状腺才能分泌甲状腺激素。
如果甲状腺激素分泌多了,就会抑制上游激素的合成。如果甲状腺激素分泌不足,上游激素的合成就会增加,从而将最终的甲状腺激素保持在稳定范围。
因此,一旦这个调控系统出现问题,比如垂体长了瘤,促甲状腺激素就会大量分泌,那下游的甲状腺只能在上游激素的作用下不断分泌甲状腺激素。
所以,TSH腺瘤常常被误诊为原发性甲亢,特别是被误诊为毒性弥漫性甲状腺肿(Graves病),延误病情的治疗。
TSH腺瘤术后残余复发患者慕名求医李士其教授
三年前,刘先生体检时医生发现其双手发抖,进一步检查确诊为甲状腺功能亢进型垂体瘤。在当地医院行经鼻垂体腺瘤切除术,复查仍有垂体腺瘤残余,伴头晕、乏力等症状。
每月给予药物治疗,TSH水平控制在正常范围。去年四月,再次复查鞍区MRI,提示垂体瘤较之前增大,且TSH检验值偏高。
今年九月,慕名来到上海蓝十字脑科医院就诊,寻求进一步治疗,神经外科李士其教授接诊了刘先生。
临床MRI影像检查提示,鞍区垂体瘤术后改变,垂体偏左侧异常信号影,考虑垂体促甲状腺激素(TSH)腺瘤残余。
根据影像检查报告结果,结合刘先生既往病史及病症,李士其教授明确诊断为垂体促甲状腺激素(TSH)腺瘤残余。
▲ 李士其教授正在为患者手术
诊断明确后,李教授团队就刘先生的病情作了详细分析:肿瘤体积大、侵袭生长、有明显分隔。如果不进行手术治疗,将难以控制肿瘤的进展并严重影响患者的生活。
因此,手术全切除是李教授团队拟定的首选治疗方案,在与患者、家属充分沟通后,得到了他们的认可和同意。
9月13日,在制定详细手术方案并充分完善术前准备后,李士其教授在吴治群博士、黄秀夫医生协助下经蝶窦入路成功为患者进行了手术。
术中,见患者鞍区偏左侧灰白色肿物,质韧,大小约1.5公分,顺利地全切除。术中失血约10毫升。
术后,患者恢复良好,术前偏高的促甲状腺激素(TSH 3.04µIU/ml)降至正常范围(1.64µIU/ml),症状明显缓解。复查磁共振显示,肿瘤顺利切除。
李士其教授点评
垂体促甲状腺激素腺瘤是垂体瘤的一种,此类型垂体瘤富纤维化,质地通常较韧,血供也较丰富,手术切除难度较其他类型垂体瘤要高得多。此外,对于有海绵窦侵袭或者鞍上侵袭的,手术全切率和甲亢缓解率更低,手术难度更大。

















